
เนื้อหา
- สาเหตุ
- อาการ
- การสอบและการทดสอบ
- การรักษา
- Outlook (การพยากรณ์โรค)
- ภาวะแทรกซ้อนที่เป็นไปได้
- เมื่อใดควรติดต่อแพทย์ผู้เชี่ยวชาญ
- การป้องกัน
- ทางเลือกชื่อ
- ภาพ
- อ้างอิง
- วันที่ทบทวน 5/16/2018
Endocardial cushion defect (ECD) เป็นภาวะหัวใจผิดปกติ ผนังที่แยกระหว่างห้องทั้งสี่ของหัวใจนั้นเกิดขึ้นไม่ดีหรือขาดหายไป นอกจากนี้วาล์วที่แยกส่วนบนและส่วนล่างของหัวใจมีข้อบกพร่องระหว่างการก่อตัว ECD เป็นโรคหัวใจพิการ แต่กำเนิดซึ่งหมายความว่ามีอยู่ตั้งแต่แรกเกิด
สาเหตุ
ECD เกิดขึ้นในขณะที่ทารกยังอยู่ในครรภ์ หมอนอิงเอนโดการ์ดนั้นเป็นบริเวณที่มีความหนาสองจุดซึ่งพัฒนาเป็นผนัง (กะบัง) ซึ่งแบ่งห้องทั้งสี่ของหัวใจ พวกเขายังเป็นวาล์ว mitral และ tricuspid เหล่านี้คือวาล์วที่แยก atria (ช่องเก็บของด้านบน) ออกจากโพรง (ช่องสูบน้ำด้านล่าง)
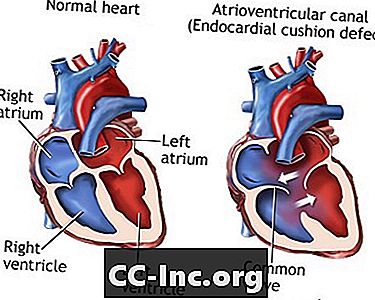
การขาดการแยกระหว่างสองด้านของหัวใจทำให้เกิดปัญหาหลายประการ:
- เพิ่มการไหลเวียนของเลือดไปยังปอด ส่งผลให้ความดันในปอดเพิ่มขึ้น ใน ECD เลือดจะไหลผ่านช่องเปิดที่ผิดปกติจากด้านซ้ายไปทางด้านขวาของหัวใจจากนั้นไปที่ปอด เลือดไหลเข้าสู่ปอดมากขึ้นทำให้ความดันโลหิตในปอดเพิ่มขึ้น
- หัวใจล้มเหลว. ความพยายามพิเศษที่จำเป็นในการปั๊มทำให้หัวใจทำงานหนักกว่าปกติ กล้ามเนื้อหัวใจอาจขยายตัวและอ่อนตัวลง สิ่งนี้อาจทำให้เกิดอาการบวมในทารกปัญหาในการหายใจและความยากลำบากในการให้อาหารและการเจริญเติบโต
- ไซยาโนซิ เมื่อความดันโลหิตเพิ่มขึ้นในปอดเลือดจะเริ่มไหลจากด้านขวาของหัวใจไปทางซ้าย เลือดผสมออกซิเจนกับเลือดที่มีออกซิเจนสูง เป็นผลให้เลือดที่มีออกซิเจนน้อยกว่าปกติจะถูกสูบออกไปยังร่างกาย สิ่งนี้ทำให้เกิดอาการตัวเขียวหรือน้ำเงิน
ECD มีสองประเภท:
- กรอก ECD เงื่อนไขนี้เกี่ยวข้องกับข้อบกพร่อง atrial septal (ASD) และ ventricular septal defect (VSD) ผู้ที่มี ECD ที่สมบูรณ์นั้นมีลิ้นหัวใจขนาดใหญ่เพียงหนึ่งวาล์ว (วาล์ว AV ทั่วไป) แทนที่จะเป็นวาล์วที่แตกต่างกันสองตัว (mitral และ tricuspid)
- ECD บางส่วน (หรือไม่สมบูรณ์) ในเงื่อนไขนี้มีเพียง ASD หรือ ASD และ VSD เท่านั้น มีสองวาล์วที่แตกต่างกัน แต่หนึ่งในนั้น (วาล์ว mitral) มักจะผิดปกติกับการเปิด ("แหว่ง") ในนั้น ข้อบกพร่องนี้สามารถรั่วไหลของเลือดกลับผ่านวาล์ว
ECD เชื่อมโยงอย่างมากกับกลุ่มอาการดาวน์ การเปลี่ยนแปลงของยีนหลายอย่างก็เชื่อมโยงกับ ECD เช่นกัน อย่างไรก็ตามไม่ทราบสาเหตุที่แน่นอนของ ECD
ECD อาจเกี่ยวข้องกับข้อบกพร่องหัวใจพิการ แต่กำเนิดอื่น ๆ เช่น:
- ช่องทางขวาสองช่อง
- ช่องเดี่ยว
- ขนย้ายของเรือใหญ่
- Tetralogy of Fallot
อาการ
อาการของ ECD อาจรวมถึง:
- ยางเด็กได้ง่าย
- สีผิวสีฟ้าหรือที่รู้จักกันว่าเขียว (ริมฝีปากอาจเป็นสีฟ้า)
- ความยากลำบากในการให้อาหาร
- ล้มเหลวในการเพิ่มน้ำหนักและเติบโต
- โรคปอดอักเสบหรือการติดเชื้อที่พบบ่อย
- ผิวสีซีด (ซีด)
- หายใจเร็ว
- หัวใจเต้นเร็ว
- การขับเหงื่อ
- ขาบวมหรือหน้าท้อง (หายากในเด็ก)
- ปัญหาการหายใจโดยเฉพาะอย่างยิ่งในระหว่างการให้อาหาร
การสอบและการทดสอบ
ในระหว่างการสอบผู้ให้บริการดูแลสุขภาพมีแนวโน้มที่จะพบสัญญาณของ ECD ได้แก่ :
- คลื่นไฟฟ้าผิดปกติ (ECG)
- หัวใจที่ขยายใหญ่ขึ้น
- บ่นหัวใจ
เด็กที่มี ECD บางส่วนอาจไม่มีอาการหรือความผิดปกติในวัยเด็ก
การทดสอบเพื่อวินิจฉัย ECD ได้แก่ :
- Echocardiogram ซึ่งเป็นอัลตร้าซาวด์ที่มองเห็นโครงสร้างของหัวใจและการไหลเวียนของเลือดในหัวใจ
- คลื่นไฟฟ้าหัวใจซึ่งวัดกิจกรรมไฟฟ้าของหัวใจ
- หน้าอกเอ็กซ์เรย์
- MRI ซึ่งให้ภาพที่มีรายละเอียดของหัวใจ
- การสวนหัวใจซึ่งเป็นขั้นตอนที่วางท่อบาง ๆ (สายสวน) เข้าไปในหัวใจเพื่อดูการไหลเวียนของเลือดและตรวจวัดความดันโลหิตและระดับออกซิเจนอย่างแม่นยำ
การรักษา
จำเป็นต้องทำการผ่าตัดเพื่อปิดรูระหว่างห้องหัวใจและเพื่อสร้างลิ้น tricuspid และ mitral ที่แตกต่างกัน ระยะเวลาของการผ่าตัดขึ้นอยู่กับสภาพของเด็กและความรุนแรงของ ECD มักจะสามารถทำได้เมื่อทารกอายุ 3 ถึง 6 เดือน การแก้ไข ECD อาจต้องผ่าตัดมากกว่าหนึ่งครั้ง
แพทย์ของบุตรของท่านอาจสั่งจ่ายยา:
- เพื่อรักษาอาการหัวใจล้มเหลว
- ก่อนการผ่าตัดถ้า ECD ทำให้ลูกน้อยของคุณป่วย
ยาจะช่วยให้ลูกของคุณได้รับน้ำหนักและความแข็งแรงก่อนการผ่าตัด ยาที่ใช้บ่อย ได้แก่ :
- ยาขับปัสสาวะ (ยาน้ำ)
- ยาที่ทำให้หัวใจหดเกร็งมากขึ้นเช่นดิจอกซิน
การผ่าตัด ECD ที่สมบูรณ์ควรทำในปีแรกของชีวิตทารก มิฉะนั้นความเสียหายปอดที่อาจไม่สามารถย้อนกลับสามารถเกิดขึ้นได้ ทารกที่มีกลุ่มอาการดาวน์มีแนวโน้มที่จะเป็นโรคปอดก่อนหน้านี้ ดังนั้นการผ่าตัดในระยะแรกจึงเป็นสิ่งสำคัญมากสำหรับทารกเหล่านี้
Outlook (การพยากรณ์โรค)
ลูกน้อยของคุณขึ้นอยู่กับว่า:
- ความรุนแรงของ ECD
- สุขภาพโดยรวมของเด็ก
- ไม่ว่าจะเป็นโรคปอดที่มีการพัฒนาแล้ว
เด็กหลายคนมีชีวิตที่ปกติและกระตือรือร้นหลังจากได้รับการแก้ไข ECD
ภาวะแทรกซ้อนที่เป็นไปได้
ภาวะแทรกซ้อนจาก ECD อาจรวมถึง:
- หัวใจล้มเหลว
- ความตาย
- กลุ่มอาการ Eisenmenger
- ความดันโลหิตสูงในปอด
- ทำอันตรายต่อปอดไม่ได้
ภาวะแทรกซ้อนบางอย่างของการผ่าตัด ECD อาจไม่ปรากฏจนกว่าเด็กจะเป็นผู้ใหญ่ เหล่านี้รวมถึงปัญหาจังหวะการเต้นของหัวใจและลิ้น mitral ที่รั่ว
เด็กที่มี ECD อาจเสี่ยงต่อการติดเชื้อในหัวใจ (เยื่อบุหัวใจอักเสบ) ก่อนและหลังการผ่าตัด ถามแพทย์ของบุตรของคุณว่าบุตรของคุณจำเป็นต้องใช้ยาปฏิชีวนะก่อนกระบวนการทางทันตกรรมบางอย่างหรือไม่
เมื่อใดควรติดต่อแพทย์ผู้เชี่ยวชาญ
โทรหาผู้ให้บริการบุตรของคุณหากบุตรของคุณ:
- ยางรถยนต์ได้ง่าย
- มีปัญหาในการหายใจ
- มีผิวหรือริมฝีปากสีฟ้า
พูดคุยกับผู้ให้บริการหากลูกของคุณไม่เติบโตหรือเพิ่มน้ำหนัก
การป้องกัน
ECD เชื่อมโยงกับความผิดปกติทางพันธุกรรมหลายประการ คู่รักที่มีประวัติครอบครัวของ ECD อาจต้องการขอคำปรึกษาทางพันธุกรรมก่อนตั้งครรภ์
ทางเลือกชื่อ
ข้อบกพร่องของคลอง Atrioventricular (AV); ข้อบกพร่องผนัง atrioventricular AVSD; ปาก AV ทั่วไป ข้อบกพร่องของผนังกั้นห้องหัวใจห้องล่าง; ข้อบกพร่องหัวใจพิการ แต่กำเนิด - ECD; ข้อบกพร่องที่เกิด - ECD; โรคไซยาโนติก - ECD
ภาพ

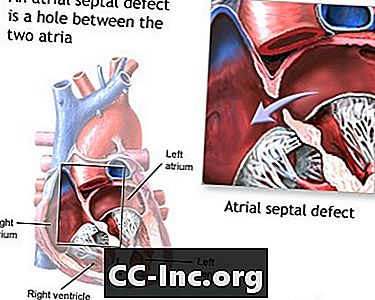
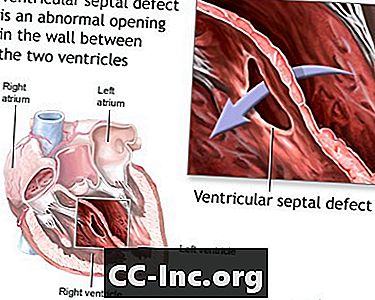
ความบกพร่องของผนังกั้นหัวใจห้องล่าง
ข้อบกพร่องของผนังกั้นหัวใจห้องบน
Atrioventricular canal (endocardial cushion defect)
อ้างอิง
Ashwath R, ไนเดอร์ CS ข้อบกพร่อง แต่กำเนิดของระบบหัวใจและหลอดเลือด ใน: Martin RJ, Fanaroff AA, Walsh MC, eds Fanaroff และมาร์ตินทารกแรกเกิด - ปริกำเนิดโรคของทารกในครรภ์และทารก. วันที่ 10 Philadelphia, PA: Elsevier Saunders; 2558: บทที่ 84
Backer CL, Mavroudis C. ข้อบกพร่องคลอง Atrioventricular ใน: Mavroudis C, Backer C, eds ศัลยกรรมหัวใจเด็ก. วันที่ 4 Oxford, สหราชอาณาจักร: Wiley-Blackwell; 2013; บทที่ 18
Kliegman RM, Stanton BF, St. Geme JW, Schor NF โรคหัวใจพิการ แต่กำเนิดของ acyanotic: แผลแบ่งจากซ้ายไปขวา ใน: Kliegman RM, Stanton BF, St. Geme JW, Schor NF, eds หนังสือเรียนวิชากุมารเวชศาสตร์ของเนลสัน. วันที่ 20 เอ็ด ฟิลาเดลเฟีย: เอลส์เวียร์; 2559: chap 426
วันที่ทบทวน 5/16/2018
อัปเดตโดย: Michael A. Chen, MD, PhD, รองศาสตราจารย์แพทยศาสตร์, แผนกโรคหัวใจ, ศูนย์การแพทย์ Harborview, โรงเรียนแพทย์มหาวิทยาลัยวอชิงตัน, ซีแอตเทิล ตรวจสอบโดย David Zieve, MD, MHA, ผู้อำนวยการด้านการแพทย์, Brenda Conaway, ผู้อำนวยการกองบรรณาธิการและ A.D.A.M. ทีมบรรณาธิการ