เนื้อหา
ฝีในปอดหรือฝีในปอดเป็นโพรงที่เต็มไปด้วยหนองในปอดซึ่งเกิดจากการติดเชื้อแบคทีเรียหรือบางครั้งเชื้อราหรือปรสิต อาจเป็นโรคหลักพัฒนาในภูมิภาคของโรคปอดบวมหรือโรคปอดอื่น ๆ หรือทุติยภูมิซึ่งแบคทีเรียจากส่วนอื่นของร่างกายถูกดูดเข้าไปในปอดหรือแพร่กระจายไปยังปอดด้วยวิธีอื่น ฝีในปอดอาจเห็นได้จากเอกซเรย์ทรวงอกแม้ว่าการตรวจวินิจฉัยที่ดีที่สุดคือ CT ทรวงอก ส่วนใหญ่มักแก้ด้วยยาปฏิชีวนะเพียงอย่างเดียว แต่ในบางกรณีจำเป็นต้องมีการระบายน้ำหรือการผ่าตัดสัญญาณอาการและภาวะแทรกซ้อน
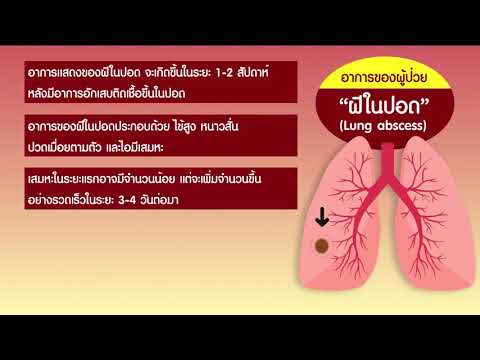
อาการของฝีในปอดอาจเริ่มขึ้นอย่างรวดเร็วหรือเกิดขึ้นอย่างช้าๆและร้ายกาจ ฝีอธิบายว่า:
- เฉียบพลัน: น้อยกว่า 6 สัปดาห์ในระยะเวลา
- เรื้อรัง: มากกว่า 6 สัปดาห์
สัญญาณและอาการเริ่มแรกอาจรวมถึง:
- ไข้และหนาวสั่น: ไข้มักเป็นสัญญาณแรกของฝีในปอดโดยอย่างน้อย 80% ของผู้ที่มีอาการนี้
- เหงื่อออกตอนกลางคืน: ในทางตรงกันข้ามกับ "ร้อนวูบวาบ" อาการเหงื่อออกตอนกลางคืนมักถูกอธิบายว่า "เปียกโชก" และต้องเปลี่ยนชุดนอน อาจมีเหงื่อออกในระหว่างวัน
- อาการไอต่อเนื่อง: ในตอนแรกอาการไอมักจะแห้ง แต่อาจมีประสิทธิผลได้ (ไอมีเสมหะ) โดยเฉพาะอย่างยิ่งหากฝีแตกเข้าไปในหลอดลม
อาการและอาการแสดงในภายหลังอาจรวมถึง:
- ปวดเมื่อหายใจเข้าลึก ๆ (เจ็บหน้าอกเยื่อหุ้มปอดหรือเจ็บหน้าอกที่แย่ลงเมื่อหายใจเข้าลึก ๆ )
- การไอเป็นเลือด (ไอเป็นเลือด): ไอเป็นเลือดค่อนข้างบ่อยกับฝีในปอดขั้นสูง
- หายใจถี่
- มีกลิ่นเหม็นและ / หรือชิมเสมหะ (โดยเฉพาะฝีในปอดที่ไม่ใช้ออกซิเจนดูด้านล่าง)
- การลดน้ำหนักโดยไม่ได้ตั้งใจ
- ความเหนื่อยล้า
- Clubbing (การเปลี่ยนแปลงที่เล็บพัฒนาลักษณะคล้ายช้อนคว่ำ)
ภาวะแทรกซ้อน
หากฝีในปอดยังคงมีอยู่หรือหากการวินิจฉัยล่าช้าอาจเกิดภาวะแทรกซ้อนได้ ซึ่งรวมถึง:
- Empyema: ฝีอาจแตกเข้าไปในโพรงเยื่อหุ้มปอดซึ่งเป็นช่องว่างระหว่างเยื่อหุ้มปอด เมื่อเกิดเหตุการณ์นี้มักจะได้รับการปฏิบัติที่แตกต่างกัน
- Bronchopleural fistula: ช่องทวาร (ทางเดินผิดปกติ) อาจพัฒนาขึ้นระหว่างหลอดลมและช่องเยื่อหุ้มปอด
- ปอดเน่า
- ตกเลือด (เลือดออกในปอด)
- เยื่อหุ้มปอดอักเสบ: ชิ้นส่วนของฝีอาจแตกออกและเดินทางไปยังบริเวณอื่น ๆ โดยเฉพาะสมองทำให้เกิดฝีในสมองหรือเยื่อหุ้มสมองอักเสบ
- อะไมลอยโดซิสทุติยภูมิ
สาเหตุและปัจจัยเสี่ยง
ฝีในปอดแบ่งออกเป็นสองประเภทหลักเมื่อพิจารณาถึงสาเหตุที่เป็นไปได้:
- หลัก: ฝีในปอดหลักเกิดจากส่วนขยายของภาวะที่เกี่ยวข้องกับปอด
- ทุติยภูมิ: ฝีในปอดอาจเกิดขึ้นในลำดับที่สองอันเป็นผลมาจากสภาพภายนอกปอดแพร่กระจายไปยังปอด
ในทางกลับกันสาเหตุเหล่านี้มีปัจจัยเสี่ยงที่แตกต่างกัน
สาเหตุที่พบบ่อยที่สุด
สาเหตุส่วนใหญ่ของฝีในปอดคือการสำลักแบคทีเรียที่ไม่ใช้ออกซิเจน (แบคทีเรียที่อาศัยอยู่โดยไม่ใช้ออกซิเจน) จากปาก
ฝีสามารถเป็นได้ทั้งแบบเดี่ยวหรือหลาย ๆ ฝีโดยมักพบร่วมกับปอดบวมหรือเกิดจากการติดเชื้อ
ฝีในปอดเบื้องต้นสาเหตุและปัจจัยเสี่ยง
เงื่อนไขหลายประการที่ส่งผลโดยตรงต่อปอดอาจจูงใจให้บุคคลเกิดฝีในปอด
- โรคปอดบวม: โรคปอดบวมทุกประเภท แต่โดยเฉพาะอย่างยิ่งโรคปอดบวมจากการสำลักอาจทำให้เกิดฝีในปอดได้โดยเฉพาะอย่างยิ่งหากการวินิจฉัยและการรักษาล่าช้า
- เนื้องอก: มะเร็งที่อยู่เบื้องหลังก่อให้เกิดฝีในปอดในคนประมาณ 10% หรือ 15% ในกรณีนี้การอุดตันของทางเดินหายใจเนื่องจากเนื้องอกมักนำไปสู่โรคปอดบวม (โรคปอดบวมหลังการอุดกั้น) ซึ่งจะนำไปสู่ฝี มะเร็งเซลล์สความัสของปอดเป็นมะเร็งปอดในรูปแบบที่พบบ่อยที่สุดซึ่งส่งผลให้เกิดฝีในปอด แต่มะเร็งอื่น ๆ เช่นมะเร็งต่อมน้ำเหลืองก็อาจเป็นสาเหตุได้เช่นกัน
- โรคปอดที่เป็นสาเหตุ: ภาวะปอดเช่นหลอดลมอักเสบ, โรคปอดเรื้อรัง, การฟกช้ำในปอด (รอยฟกช้ำ) และการติดเชื้อในปอดอาจทำให้เกิดฝีในปอด
- ภูมิคุ้มกันบกพร่อง: กลุ่มอาการของโรคภูมิคุ้มกันบกพร่อง แต่กำเนิดเช่นเดียวกับที่ได้รับ (เช่นเอชไอวี / เอดส์หรือเนื่องจากเคมีบำบัด) อาจนำไปสู่ฝีในปอด
สาเหตุของฝีในปอดทุติยภูมิ
ฝีในปอดทุติยภูมิอาจเกิดขึ้นได้เมื่อแบคทีเรียที่มีอยู่ในบริเวณอื่นแพร่กระจายไปยังปอดโดยการหายใจเข้าไป (การสำลัก) ทางกระแสเลือดหรือจากภายนอกร่างกาย (เช่นการบาดเจ็บที่ทะลุ)
- ความทะเยอทะยานของวัสดุที่ติดเชื้อจากปากและทางเดินหายใจส่วนบน
- ภาวะลิ่มเลือดอุดตัน: การติดเชื้ออาจแพร่กระจายทางกระแสเลือดไปยังปอดจากบริเวณที่มีภาวะลิ่มเลือดอุดตันลิ้นหัวใจที่ติดเชื้อ (เยื่อบุหัวใจอักเสบจากเชื้อแบคทีเรีย) บน ขวา ด้านข้างของหัวใจ (เช่นลิ้นไตรคัสปิด) สายสวนส่วนกลางที่ติดเชื้อหรือการใช้ยาในทางที่ผิด
- การเจาะ: การติดเชื้ออาจซึมผ่านไปยังปอดจากบริเวณใกล้เคียงเช่นหลอดอาหาร (ช่องหลอดลมหลอดอาหาร) การติดเชื้อในช่องท้องหรือฝีใต้กระบังลม (ฝีใต้หลอดอาหาร)
ปัจจัยเสี่ยง
ปัจจัยเสี่ยงของฝีในปอด ได้แก่ :
- ระดับความรู้สึกตัวที่ลดลงซึ่งนำไปสู่ความทะเยอทะยาน: พิษสุราเรื้อรังและยาเสพติดอื่น ๆ โคม่าโรคหลอดเลือดสมองการดมยาสลบความผิดปกติของการชักการใช้เครื่องช่วยหายใจ
- การควบคุมกล้ามเนื้อลดลง: ภาวะทางประสาทและกล้ามเนื้อที่นำไปสู่อาการกลืนลำบาก (กลืนลำบาก) หรือไม่สามารถไอได้
- ปัญหาทางทันตกรรม: ฟันผุสุขภาพฟันไม่ดีการติดเชื้อทางทันตกรรมและปริทันต์ (เช่นโรคเหงือก)
- ภาวะทางเดินหายใจส่วนบน: การติดเชื้อไซนัสการผ่าตัดช่องปาก
- การปราบปรามภูมิคุ้มกัน: การใช้คอร์ติโคสเตียรอยด์ในระยะยาว, ยากดภูมิคุ้มกัน, ภาวะติดเชื้อในกระแสเลือด, อายุขั้นสูง, ภาวะทุพโภชนาการ
- เงื่อนไขอื่น ๆ : โรคเบาหวาน (โดยเฉพาะปัจจัยเสี่ยงของฝีในปอดด้วย Klebsiella, โรคกรดไหลย้อน gastroesophageal, หลอดลมอุดตัน, การติดเชื้อตามข้อและกล้ามเนื้อ, ภาวะติดเชื้อ
การดื่มแอลกอฮอล์เป็นปัจจัยเสี่ยงที่พบบ่อยที่สุดสำหรับฝีในปอด (แต่ไม่ใช่สาเหตุเดียว)
เชื้อโรค (แบคทีเรียและสิ่งมีชีวิตอื่น ๆ ที่มีอยู่ในฝี)
ฝีในปอดส่วนใหญ่มักมีการรวมกันของทั้งแอโรบิก (แบคทีเรียที่อาศัยอยู่ในออกซิเจน) และแบคทีเรียที่ไม่ใช้ออกซิเจนซึ่งมีอยู่โดยเฉลี่ยหกหรือเจ็ดชนิดที่แตกต่างกัน ชนิดของแบคทีเรียที่มีอยู่จะแตกต่างกันไปขึ้นอยู่กับสาเหตุที่แท้จริงไม่ว่าการติดเชื้อจะเริ่มขึ้นในชุมชนหรือสถานที่ในโรงพยาบาลและสภาพทางภูมิศาสตร์
แบคทีเรียที่ไม่ใช้ออกซิเจน มักจะเด่นที่สุดและอาจรวมถึง:
- Bacteroides
- Fusobacterium
- เปปโตสเตรปโตคอคคัสแมกนัส (ตอนนี้เรียกว่า Finegoldia magna)
- Prevotella melaninogenica
- พอร์ไฟโรโมนาส
- Bacteroides fragilis
- Clostridium perfringens
- Veillonella (พบมากในเด็กที่ได้รับการผ่าตัดและในผู้ที่เป็นมะเร็งหรือโรคภูมิคุ้มกันบกพร่อง)
แบคทีเรียแอโรบิค ยังมีอยู่ทั่วไปโดยเฉพาะอย่างยิ่งในผู้ที่มีภาวะภูมิคุ้มกันบกพร่อง สิ่งเหล่านี้อาจรวมถึง:
- Klebsiella pneumoniae
- Haemophilus influenzae
- Pseudomonas aeruginosa
- ลีจิโอเนลลา
- เชื้อ Staphylococcus aureusรวมถึง MRSA (อาจมีหลายฝี)
- Streptoccous pneumoniae, Streptococcus pyogenes, Streptoccocus anginosus หรือ กลุ่ม B strep
- สายพันธุ์ Nocardia
- สายพันธุ์ Actinomyces
- Burkholderia pseudomallei (เอเชียตะวันออกเฉียงใต้)
- ไมโคแบคทีเรียมชนิด
ปรสิต
- เอนทาโมเอบาฮิสโตลิติกา (ซีสต์ไฮดาติด)
- Paragogonimus westermani
- Echinococcus
เชื้อรา
- แอสเปอร์จิลลัส
- บลาสโตไมเซส
- ฮิสโตพลาสม่า
- คริปโตคอคคัส
- Coccidioides
- ฟูซาเรียม
แบคทีเรียที่เกี่ยวข้องกับสาเหตุพื้นฐาน
ชนิดของแบคทีเรียที่พบในฝีมีความสัมพันธ์กับสาเหตุและปัจจัยเสี่ยง สตาฟ aureus เป็นสาเหตุที่พบได้บ่อยเมื่อมีฝีหลายฝีและมักพบในฝีทุติยภูมิเช่นผู้ที่ติดเชื้อที่ลิ้นหัวใจ แบคทีเรียทั่วไปอื่น ๆ ที่พบในฝีในปอดทุติยภูมิ ได้แก่ Streptococcus, Klebsiella, Pseudomonas Haemophilus parainfluenzae, Acinetobacter และ Escherichia coli. ฝีในปอดส่วนใหญ่มักเกิดจากแบคทีเรียแกรมลบเช่น Bacteroides, Clostridium และ Fusobacterium
แบคทีเรียที่รับผิดชอบอาจมีการเปลี่ยนแปลง
ในอดีตแอนแอโรบิคเป็นแบคทีเรียเด่นที่มีอยู่ในฝีที่ได้มาจากชุมชน (คนที่เป็นฝีนอกโรงพยาบาล) โดยมี Streptococcus ตามมาเป็นสาเหตุที่พบบ่อยอันดับสอง สิ่งนี้ดูเหมือนจะเปลี่ยนไปและปัจจุบัน Klebsiella มักพบในฝีที่ได้มาจากชุมชนความสัมพันธ์ของ Klebsiella กับโรคเบาหวานพื้นฐานและการเพิ่มขึ้นของโรคเบาหวานในเร็ว ๆ นี้อาจมีบทบาท
การวินิจฉัย
อาจสงสัยว่าฝีในปอดขึ้นอยู่กับอาการและปัจจัยเสี่ยงรวมทั้งการค้นพบทางกายภาพ ในการตรวจร่างกายแพทย์อาจได้ยินเสียงลมหายใจของหลอดลมพร้อมกับบริเวณที่มีฝีซึ่งฟังดูน่าเบื่อเมื่อแตะที่หน้าอก (ความหมองคล้ำเมื่อกระทบกัน) มักมีไข้ นอกจากนี้ยังอาจสังเกตปัจจัยเสี่ยงเช่นฟันผุและโรคเหงือก
การถ่ายภาพ
ในช่วงต้นการเอกซเรย์ทรวงอกอาจแสดงเฉพาะการแทรกซึม (หลักฐานของโรคปอดบวม) โดยไม่มีฝีที่ชัดเจน การตรวจเอกซเรย์คอมพิวเตอร์ทรวงอก (CT) เป็นการทดสอบที่น่าเชื่อถือที่สุดแม้ว่าการอัลตราซาวนด์ของปอดอาจช่วยในการประเมินฝีโดยเฉพาะในเด็ก CT ยังมีประโยชน์ในการแยกแยะระหว่างฝีในปอดและถุงลมโป่งพอง (ซึ่งมีความสำคัญเนื่องจากเงื่อนไขทั้งสองได้รับการปฏิบัติในรูปแบบที่แตกต่างกัน)
ในขณะที่ฝีดำเนินไปอาจมองเห็นโพรงฝีได้ชัดเจนขึ้นในการถ่ายภาพอาจเห็นเป็นโพรงผนังหนาที่มีระดับของเหลวในอากาศ (มักล้อมรอบด้วยหลักฐานของโรคปอดบวม) เมื่อฝีลุกลามไปเรื่อย ๆ การทดสอบการถ่ายภาพอาจไม่ค่อยชัดเจนเนื่องจากบริเวณนั้นถูกแทนที่ด้วยเนื้อเยื่อแผลเป็น
ในฝีที่เกิดจากการสำลักตำแหน่งที่พบบ่อยที่สุดของฝีคือกลีบกลางขวาหรือส่วนบนของกลีบล่างของปอดข้างใดข้างหนึ่ง
การวิเคราะห์แบคทีเรีย / วัฒนธรรม
อาจใช้ตัวอย่างเพื่อประเมินชนิดของแบคทีเรียที่มีอยู่ แต่ไม่จำเป็นเสมอไป บางครั้งมีการนำตัวอย่างเสมหะ (ตัวอย่างของการไอเสมหะ) แต่มีแนวโน้มที่จะไม่ถูกต้อง อาจได้รับตัวอย่างที่แม่นยำยิ่งขึ้นโดยการอัลตราซาวนด์ / การสำลัก endobronchial ในระหว่างการส่องกล้องหลอดลม วัฒนธรรมในเลือดมักให้ผลลบเมื่อไม่ใช้ออกซิเจนเป็นแบคทีเรียชนิดเด่นที่มีอยู่
การวินิจฉัยแยกโรค
ขั้นตอนแรกที่สำคัญในการประเมินฝีในปอดคือการแยกแยะฝีออกจากถุงลมโป่งพองแม้ว่าถุงลมโป่งพองอาจเกิดขึ้นจากภาวะแทรกซ้อนของฝี ในการถ่ายภาพฝีในปอดมักปรากฏเป็นโพรงกลมในขณะที่ถุงลมโป่งพองมีรูปร่างสองข้างมากกว่า
มีหลายเงื่อนไขนอกเหนือจากฝีที่อาจทำให้เกิดโพรงอากาศในปอด บางส่วน ได้แก่ :
- วัณโรค (วัณโรคโพรง)
- กล้ามเนื้อหัวใจตาย: บริเวณของการตายของเซลล์ในปอดเนื่องจากการขาดการไหลเวียนของเลือดที่เกิดขึ้นกับหัวใจวาย (กล้ามเนื้อหัวใจตาย) หรือโรคหลอดเลือดสมอง (หลอดเลือดสมอง)
- มะเร็ง (แผลในโพรงเนื่องจากมะเร็งปอด)
- การติดเชื้อรา
- Granulomas (มีก้อนรูมาตอยด์ในปอด)
- Necrotizing pneumonia (โดยปกติจะมีโพรงอากาศหลายจุด)
การรักษา
ในขณะที่การระบายน้ำเป็นวิธีการรักษาฝีที่ต้องการในหลาย ๆ บริเวณของร่างกายการระบายน้ำหรือการผ่าตัดแทบไม่จำเป็นต้องใช้กับฝีในปอด ยาปฏิชีวนะเพียงอย่างเดียวมักเพียงพอในการรักษาฝีในปอดและได้ผลประมาณ 80% ของเวลา
ยาปฏิชีวนะและกายภาพบำบัดปอด
การรวมกันของยาปฏิชีวนะในวงกว้างมักใช้เพื่อครอบคลุมความหลากหลายของแบคทีเรียที่มีอยู่ ยาปฏิชีวนะมักเริ่มฉีดเข้าเส้นเลือดดำและต่อเนื่องเป็นเวลาสี่สัปดาห์ถึงหกสัปดาห์หรือจนกว่าจะไม่มีหลักฐานของฝีในการศึกษาเกี่ยวกับการถ่ายภาพอีกต่อไป
ในกรณีที่เป็นฝีเนื่องจากเชื้อราปรสิตรวมถึงการติดเชื้อ Mycobacterium, Actinomyces หรือ Nocardia อาจต้องใช้ระยะเวลาในการรักษานานขึ้นเช่นนานถึง 6 เดือน
ยาปฏิชีวนะเพียงอย่างเดียวนำไปสู่การแก้ฝีประมาณ 80% ของเวลา แต่หากไม่เห็นการปรับปรุงอาจจำเป็นต้องได้รับการรักษาอื่น ๆ
กายภาพบำบัดปอดและการระบายน้ำหลังคลอดมักมีประโยชน์เช่นกันและมักใช้ร่วมกับการรักษาด้วยยาปฏิชีวนะ
การระบายน้ำทางผิวหนังหรือการส่องกล้อง
หากฝีในปอดไม่ตอบสนองต่อการรักษาด้วยยาปฏิชีวนะอาจจำเป็นต้องมีการระบายน้ำออก โดยปกติจะพิจารณาว่าไม่มีการปรับปรุงใด ๆ หลังจากใช้ยาปฏิชีวนะ 10 วันถึง 14 วันและควรพิจารณาให้เร็วกว่านั้นในกรณีนี้
การระบายน้ำอาจทำได้โดยใช้เข็มที่สอดผ่านผนังทรวงอกเข้าไปในฝี (การระบายทางผิวหนัง) หรือผ่านทางหลอดลมและอัลตราซาวนด์ endobronchial (การระบายน้ำในโพรงมดลูก) การระบายน้ำในโพรงมดลูกอาจเป็นทางเลือกที่ดีกว่าสำหรับฝีที่อยู่ตรงกลางและห่างจากเยื่อหุ้มปอดเมื่อมีความเสี่ยงต่อการเจาะเนื้อเยื่อปอด แต่การระบายออกทางผิวหนังจะทำบ่อยกว่า
ศัลยกรรม
ในบางกรณีที่หายาก (ประมาณ 10% ของเวลา) อาจต้องผ่าตัด ขั้นตอนที่พบบ่อยที่สุดคือการผ่าตัดก้อนเนื้อหรือการตัดแบ่งส่วนซึ่งฝีและเนื้อเยื่อรอบ ๆ บางส่วนจะถูกเอาออกและมักทำได้ด้วยการผ่าตัดที่มีการบุกรุกน้อยที่สุด (การผ่าตัดทรวงอกด้วยวิดีโอช่วยหรือ VATS)
ข้อบ่งชี้ในการผ่าตัดอาจรวมถึง:
- ฝีขนาดใหญ่ (ใหญ่กว่า 6 เซนติเมตรหรือเส้นผ่านศูนย์กลางประมาณ 3 นิ้ว)
- ไอเป็นเลือด
- แบคทีเรีย
- ไข้เป็นเวลานานหรือจำนวนเม็ดเลือดขาวสูงขึ้น
- การสร้างช่องทวารของหลอดลม
- ถุงลมโป่งพอง
- ฝีที่ไม่ประสบความสำเร็จในการรักษาด้วยยาปฏิชีวนะหรือการระบายน้ำ
- เมื่อสงสัยว่าเป็นมะเร็ง
การพยากรณ์โรค
ก่อนที่จะมียาปฏิชีวนะการพยากรณ์โรคฝีในปอดยังไม่ดี ตอนนี้ด้วยการรักษาด้วยยาปฏิชีวนะอย่างทันท่วงทีการพยากรณ์โรคมักขึ้นอยู่กับสาเหตุที่แท้จริงมากกว่าและฝีในปอดจำนวนมากจะหายไปโดยไม่มีปัญหาในระยะยาว
โดยทั่วไปแล้วฝีในปอดมีความร้ายแรงน้อยกว่าในอดีตมากเนื่องจากมีการใช้ยาปฏิชีวนะในวงกว้าง
คำจาก Verywell
การรับรู้และการรักษาฝีในปอดอย่างทันท่วงทีมีความสำคัญเพื่อลดภาวะแทรกซ้อนของภาวะ เช่นเดียวกับเงื่อนไขหลายประการการป้องกันคือ "การรักษา" ที่ดีที่สุด สุขอนามัยของฟันที่ดีการไปพบแพทย์ทันทีสำหรับผู้ที่สงสัยว่าเป็นโรคปอดบวมการจัดการน้ำตาลในเลือดอย่างระมัดระวังในผู้ที่เป็นโรคเบาหวานและการจัดการทางเดินหายใจในผู้ที่มีแนวโน้มที่จะเกิดขึ้นทั้งหมดมีบทบาทในการลดความเสี่ยง